زایمان سزارین یک عمل جراحی برنامهریزیشده یا اضطراری است که در آن نوزاد از طریق برش افقی یا عمودی بر شکم و رحم مادر به دنیا میآید. این روش در شرایطی که زایمان طبیعی برای مادر یا نوزاد خطراتی را به همراه داشته باشد، مانند قرارگیری غیرطبیعی جنین، مشکلات مربوط به جفت، یا بیماریهای زمینهای مادر، به عنوان یک جایگزین ایمن و حیاتی مطرح میشود.
سزارین همچنین میتواند در مواردی که زایمان طبیعی به کندی پیش میرود یا به دلیل مشکلات مختلف مادر یا نوزاد امکان عمل زایمان طبیعی وجود ندارد، یا در شرایطی که جنین علائم ناراحتی نشان میدهد، به عنوان یک اقدام اورژانسی برای نجات جان مادر و نوزاد انجام شود. اگرچه سزارین یک عمل جراحی بزرگ محسوب میشود و نیازمند مراقبتهای ویژه قبل و بعد از عمل است، اما با پیشرفتهای چشمگیر در زمینه پزشکی و بیهوشی، امروزه این روش به میلیونها مادر در سراسر جهان امکان زایمان ایمن و سالم را میدهد و به آنها کمک میکند تا نوزاد خود را در آغوش بگیرند، حتی اگر زایمان طبیعی برایشان ممکن نباشد.
مراحل زایمان سزارین
روند زایمان سزارین شامل چند مرحله کلیدی است که با دقت و حساسیت بالا توسط تیم پزشکی انجام میشود تا سلامت مادر و نوزاد تضمین شود. از آمادهسازی اولیه مادر تا بستری شدن در بخش ریکاوری، هر مرحله از این فرآیند نیازمند مراقبتهای ویژهای است. در ادامه به بررسی مراحل اصلی زایمان سزارین و جزئیات مربوط به هر یک میپردازیم.
1. آمادهسازی قبل از عمل:
در این مرحله، مادر برای عمل جراحی آماده میشود. این مرحله شامل تعویض لباس با لباس مخصوص اتاق عمل، اتصال دستگاههای مانیتورینگ برای کنترل علائم حیاتی مانند ضربان قلب، فشار خون و سطح اکسیژن، و انجام اقدامات لازم برای استریل کردن محل عمل با استفاده از محلولهای ضدعفونیکننده است. همچنین، در صورت نیاز، یک سوند ادراری برای تخلیه مثانه قرار داده میشود تا در طول عمل، مثانه خالی بماند و آسیبی به آن وارد نشود. در این مرحله، پزشک با مادر درباره روند عمل، خطرات احتمالی، و مراقبتهای پس از آن صحبت میکند و به سوالات و نگرانیهای او پاسخ میدهد تا اطمینان حاصل شود که مادر کاملاً آگاه و آماده است.
2. بیهوشی:
در بیشتر موارد، زایمان سزارین با استفاده از بیحسی اپیدورال یا اسپاینال انجام میشود که در آن داروهای بیحسکننده به فضای اپیدورال یا زیر عنکبوتیه در ناحیه پایین کمر تزریق میشوند. این روش باعث میشود مادر در طول عمل هوشیار باشد اما دردی را احساس نکند. در برخی موارد خاص، مانند اورژانسهای پزشکی یا در صورت عدم موفقیت بیحسی موضعی، ممکن است از بیهوشی عمومی استفاده شود که در آن مادر به طور کامل به خواب میرود و هیچ چیزی را احساس نمیکند. انتخاب نوع بیهوشی به عوامل مختلفی مانند شرایط پزشکی مادر، ترجیحات او، و شرایط اضطراری بستگی دارد و پزشک با در نظر گرفتن این عوامل، بهترین گزینه را برای مادر انتخاب میکند.
3. برش و دسترسی به رحم:
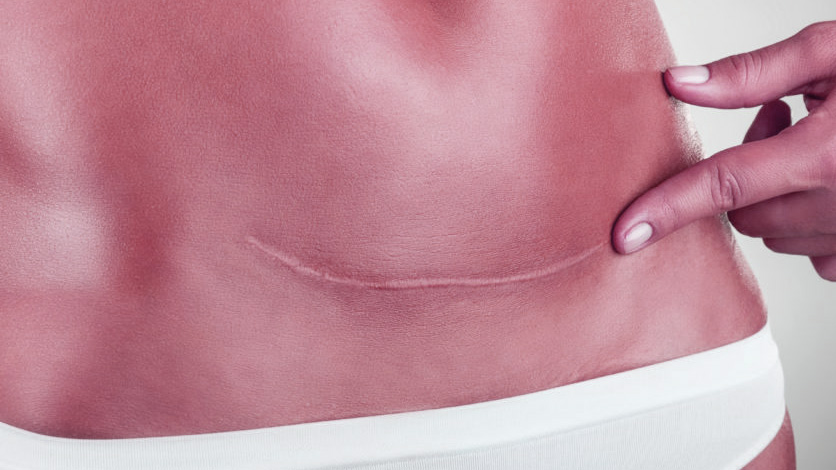
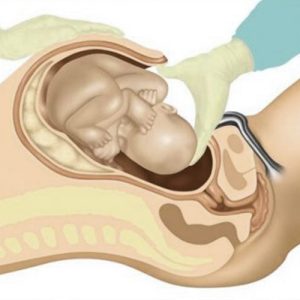
پس از بیحس شدن ناحیه عمل، جراح یک برش افقی در پایین شکم، درست بالای خط رویش موهای ناحیه تناسلی، ایجاد میکند. این برش معمولاً به نام “برش بیکینی” شناخته میشود زیرا در زیر خط بیکینی قرار میگیرد و پس از بهبودی، به راحتی قابل پنهان شدن است. سپس، لایههای مختلف بافت، از جمله عضلات شکم، بافت زیر پوستی، و غشای اطراف رحم، به دقت کنار زده میشوند تا به رحم دسترسی پیدا شود. در نهایت، یک برش دیگر در رحم ایجاد میشود که میتواند بسته به موقعیت جنین و سایر عوامل پزشکی افقی یا عمودی باشد.
4.خارج کردن نوزاد:
پس از ایجاد برش در رحم، جراح با دقت و مهارت، نوزاد را از رحم خارج میکند. این لحظه، اوج هیجان و انتظار در اتاق عمل است. ممکن است جراح نیاز داشته باشد تا به آرامی نوزاد را هدایت کند یا از ابزارهای خاصی برای کمک به خروج او استفاده کند، به خصوص اگر نوزاد در وضعیت غیرمعمولی قرار داشته باشد یا بزرگ باشد. پس از خروج نوزاد، بند ناف بریده میشود و نوزاد برای اولین بار نفس میکشد و صدای گریه او در اتاق عمل طنینانداز میشود.
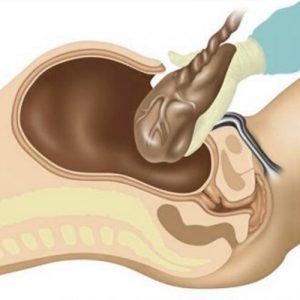
5.خروج جفت:
پس از تولد نوزاد، جفت نیز باید از رحم خارج شود. جفت، عضوی حیاتی است که در دوران بارداری به نوزاد متصل بوده و وظیفه انتقال اکسیژن و مواد غذایی را بر عهده داشته است. خروج کامل جفت بسیار مهم است، زیرا باقی ماندن هر بخشی از آن میتواند منجر به خونریزی شدید یا عفونت در رحم مادر شود. جراح با دقت جفت را بررسی میکند تا از خروج کامل آن اطمینان حاصل کند. در این مرحله، تیم پزشکی نوزاد را معاینه میکند، او را تمیز و خشک میکند، و در صورت نیاز، اقدامات لازم برای اطمینان از سلامت او، مانند ساکشن کردن راههای هوایی یا دادن اکسیژن، را انجام میدهد تا نوزاد بتواند به راحتی نفس بکشد و با انرژی به زندگی جدید خود ادامه دهد.
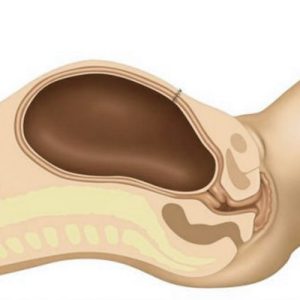
6. بستن برشها و بخیه:
پس از خارج کردن نوزاد و جفت، جراح برشهای ایجاد شده در رحم و شکم را با استفاده از بخیههای قابل جذب یا غیرقابل جذب میبندد. بخیههای قابل جذب به مرور زمان در بدن حل میشوند و نیازی به کشیدن ندارند، در حالی که بخیههای غیرقابل جذب باید پس از چند روز یا چند هفته توسط پزشک کشیده شوند. در برخی موارد، ممکن است از چسبهای مخصوص برای بستن برش پوست استفاده شود که جای زخم کمتری باقی میگذارند و نیاز به مراقبت کمتری دارند.
7. ریکاوری و مراقبتهای پس از عمل:
پس از عمل، مادر به بخش ریکاوری منتقل میشود تا تحت نظر باشد و علائم حیاتی او به دقت کنترل شود. در این مرحله، داروهای مسکن برای کاهش درد تجویز میشود و ممکن است از کیسه یخ برای کاهش تورم و کبودی در محل عمل استفاده شود. مادر تشویق میشود تا در اسرع وقت شروع به حرکت و راه رفتن کند تا از ایجاد لختههای خون در پاها جلوگیری شود و بهبودی سریعتر انجام شود. همچنین، به او آموزشهای لازم در مورد مراقبت از بخیهها، شیردهی، و سایر جنبههای مراقبت از خود و نوزاد پس از سزارین داده میشود. مدت زمان بستری در بیمارستان بستگی به شرایط مادر و نوزاد دارد، اما معمولاً بین 2 تا 4 روز است. در این مدت، مادر و نوزاد تحت نظر هستند و در صورت نیاز، خدمات پزشکی و پرستاری دریافت میکنند.
انواع زایمان سزارین
زایمان سزارین، یک عمل جراحی حیاتی است که در شرایط مختلف برای به دنیا آوردن نوزاد به کار میرود. اما این عمل، مانند هر روش پزشکی دیگری، دارای تنوع در رویکردها و تکنیکها است که به پزشکان اجازه میدهد تا با توجه به شرایط خاص هر مادر و جنین، بهترین تصمیم را بگیرند. این تنوع در روشها، تضمینکننده سلامت مادر و نوزاد در طول فرآیند زایمان است. در ادامه، با جزئیات بیشتر به بررسی انواع اصلی زایمان سزارین و ویژگیهای هر یک میپردازیم.
زایمان سزارین برنامهریزیشده (الکتیو):
این نوع سزارین، یک تصمیم آگاهانه و برنامهریزیشده است که قبل از شروع درد زایمان گرفته میشود. این تصمیم ممکن است به دلیل عوامل مختلفی مانند سابقه سزارین قبلی، قرارگیری غیرطبیعی جنین (مانند بریچ یا عرضی)، چندقلویی، مشکلات مربوط به جفت (مانند جفت سرراهی) یا بیماریهای زمینهای مادر (مانند دیابت یا فشار خون بالا) اتخاذ شود. برای مثال، اگر مادر قبلاً یک سزارین داشته باشد، احتمال پارگی رحم در زایمان طبیعی بعدی وجود دارد و به همین دلیل، سزارین برنامهریزیشده ممکن است گزینه ایمنتری باشد. همچنین، در برخی موارد، مادر ممکن است به دلایل شخصی یا ترجیحات فردی، سزارین برنامهریزیشده را انتخاب کند، مثلاً اگر نگران درد زایمان طبیعی باشد یا بخواهد تاریخ زایمان را انتخاب کند. سزارین برنامهریزیشده معمولاً در هفته 39 بارداری انجام میشود، زمانی که جنین به طور کامل رشد کرده و آماده تولد است.
زایمان سزارین اورژانسی
برخلاف سزارین برنامهریزیشده، این نوع سزارین در شرایط اضطراری و غیرمنتظره انجام میشود. زمانی که زایمان طبیعی به کندی پیش میرود، متوقف میشود یا علائمی از ناراحتی جنین یا مادر مشاهده میشود، تیم پزشکی ممکن است تصمیم به انجام سزارین اورژانسی بگیرد. برای مثال، اگر در طول زایمان طبیعی، ضربان قلب جنین به طور ناگهانی کاهش یابد یا مادر دچار خونریزی شدید شود، سزارین اورژانسی برای نجات جان مادر و نوزاد ضروری خواهد بود. همچنین، در مواردی که بند ناف قبل از جنین وارد کانال زایمان شود (پرولاپس بند ناف) یا جنین در کانال زایمان گیر کند (دیستوشی شانه)، سزارین اورژانسی ممکن است تنها گزینه ممکن باشد. این نوع سزارین معمولاً با سرعت بیشتری انجام میشود و ممکن است با استرس و نگرانی بیشتری برای مادر و خانواده همراه باشد، اما در عین حال، میتواند جان مادر و نوزاد را نجات دهد.
سزارین با برش کلاسیک
این روش، اگرچه کمتر رایج است، اما در برخی شرایط خاص ممکن است ترجیح داده شود. در این روش، یک برش عمودی در قسمت میانی شکم ایجاد میشود که دسترسی سریعتری به رحم را فراهم میکند. این نوع برش ممکن است در شرایط اضطراری، زایمان نوزادان بسیار بزرگ، یا در مواردی که جنین در موقعیت غیرمعمولی قرار دارد، مانند عرضی بودن یا قرار گرفتن در وضعیت بریچ با پاها یا باسن به سمت پایین، مفید باشد. همچنین، در صورتی که جفت در جلوی دهانه رحم قرار گرفته باشد (جفت سرراهی)، برش کلاسیک ممکن است برای جلوگیری از خونریزی شدید لازم باشد. با این حال، برش کلاسیک جای زخم بزرگتری باقی میگذارد و زمان بهبودی آن طولانیتر است و به همین دلیل، در بیشتر موارد، اگر شرایط پزشکی اجازه دهد، روشهای دیگر ترجیح داده میشوند. علاوه بر این، برش کلاسیک خطر بیشتری برای بروز عوارض مانند عفونت، خونریزی و آسیب به اندامهای داخلی دارد.
سزارین با برش پایینتر از بخش تحتانی رحم (LTCS):
این روش، رایجترین و پرکاربردترین نوع سزارین است. در این روش، یک برش افقی در پایین شکم، درست بالای خط رویش موهای ناحیه تناسلی، ایجاد میشود که به آن “برش بیکینی” نیز گفته میشود. این نوع برش جای زخم کوچکتری باقی میگذارد و زمان بهبودی آن کوتاهتر است، زیرا عضلات شکم کمتر آسیب میبینند. به همین دلیل، در بیشتر موارد، اگر شرایط پزشکی اجازه دهد، این روش ترجیح داده میشود. همچنین، احتمال بروز عوارض مانند فتق یا چسبندگی در این روش کمتر است که آن را به یک گزینه ایمنتر تبدیل میکند. علاوه بر این، برش پایینتر از بخش تحتانی رحم، امکان زایمان طبیعی در بارداریهای بعدی را افزایش میدهد، در حالی که برش کلاسیک این امکان را محدود میکند. این روش همچنین باعث کاهش درد پس از عمل و بهبود سریعتر مادر میشود و به او اجازه میدهد تا زودتر به فعالیتهای روزمره خود بازگردد و از نوزاد خود مراقبت کند.
در نهایت، تصمیمگیری در مورد نوع سزارین به عوامل متعددی بستگی دارد، از جمله شرایط پزشکی مادر، وضعیت جنین، سابقه زایمانهای قبلی، و ترجیحات شخصی. پزشک با در نظر گرفتن این عوامل و با مشورت با مادر، بهترین رویکرد را برای زایمان انتخاب میکند تا سلامت مادر و نوزاد تضمین شود و تجربه زایمان تا حد امکان مثبت و ایمن باشد. همچنین، پزشک باید مزایا و معایب هر روش را برای مادر توضیح دهد و به او کمک کند تا با آگاهی کامل، بهترین تصمیم را برای خود و نوزادش بگیرد.
عمل سزارین در چه مواقعی پیشنهاد میشود
زایمان سزارین، یک عمل جراحی حیاتی است که در شرایطی که زایمان طبیعی برای مادر یا نوزاد خطراتی را به همراه داشته باشد، به عنوان یک جایگزین ایمن مطرح میشود. این تصمیم پیچیده و حساس، با توجه به عوامل متعددی از جمله شرایط پزشکی مادر، وضعیت جنین، و ترجیحات شخصی مادر، اتخاذ میشود. در ادامه، به بررسی برخی از موقعیتهای رایجی که ممکن است سزارین در آنها پیشنهاد شود، با جزئیات بیشتری میپردازیم.
قرارگیری غیرطبیعی جنین:
در برخی موارد، جنین در موقعیتی قرار میگیرد که زایمان طبیعی را دشوار یا غیرممکن میکند. به عنوان مثال، اگر جنین در وضعیت بریچ باشد، یعنی با پاها یا باسن به سمت پایین قرار گرفته باشد، خطر آسیب به سر یا گردن نوزاد در طول زایمان طبیعی افزایش مییابد. همچنین، اگر جنین در وضعیت عرضی باشد، یعنی به صورت افقی در رحم قرار گرفته باشد، زایمان طبیعی عملاً غیرممکن است و سزارین تنها گزینه ممکن خواهد بود. علاوه بر این، در مواردی که سر جنین بسیار بزرگ است یا لگن مادر کوچک است و تناسبی بین آنها وجود ندارد، زایمان طبیعی ممکن است با مشکلاتی مانند گیر کردن شانههای نوزاد در کانال زایمان همراه باشد که میتواند باعث آسیب به نوزاد یا مادر شود. در این شرایط، سزارین میتواند به جلوگیری از این عوارض کمک کند و زایمان را ایمنتر سازد.
مشکلات مربوط به جفت:
جفت، عضوی است که در دوران بارداری در رحم تشکیل میشود و وظیفه انتقال اکسیژن و مواد غذایی به جنین را بر عهده دارد. در برخی موارد، ممکن است مشکلاتی در جفت ایجاد شود که زایمان طبیعی را با خطراتی همراه کند. به عنوان مثال، اگر جفت در جلوی دهانه رحم قرار گرفته باشد (جفت سرراهی)، میتواند مانع خروج جنین از رحم شود و باعث خونریزی شدید در طول زایمان طبیعی شود، که میتواند جان مادر را به خطر بیندازد. همچنین، اگر جفت از دیواره رحم جدا شود (دکولمان جفت)، میتواند باعث خونریزی شدید و کاهش اکسیژنرسانی به جنین شود که میتواند منجر به آسیب مغزی یا حتی مرگ نوزاد شود. در این شرایط، سزارین میتواند به جلوگیری از این عوارض جدی و نجات جان مادر و نوزاد کمک کند.
زایمانهای قبلی به روش سزارین:
اگر مادر قبلاً یک یا چند بار سزارین داشته باشد، احتمال پارگی رحم در زایمان طبیعی بعدی وجود دارد. پارگی رحم یک عارضه جدی است که میتواند باعث خونریزی شدید و تهدیدکننده زندگی مادر و نوزاد شود و نیاز به اقدامات اورژانسی مانند انتقال خون یا حتی هیسترکتومی (برداشتن رحم) داشته باشد. به همین دلیل، در بیشتر موارد، اگر مادر قبلاً سزارین داشته باشد، پزشک سزارین را برای زایمانهای بعدی نیز توصیه میکند تا از این عارضه خطرناک جلوگیری شود. با این حال، در برخی موارد خاص، اگر شرایط پزشکی اجازه دهد و برش قبلی در رحم از نوع پایینتر از بخش تحتانی رحم (LTCS) باشد، ممکن است زایمان طبیعی پس از سزارین (VBAC) نیز امکانپذیر باشد، اما این تصمیم باید با دقت و پس از مشورت با پزشک متخصص گرفته شود.
زایمان چندقلویی:
در بارداریهای چندقلویی، به دلیل افزایش فشار بر روی رحم و احتمال بروز عوارض در طول زایمان، سزارین ممکن است گزینه ایمنتری باشد، به خصوص اگر جنینها نارس باشند یا یکی از آنها دچار مشکل شود. زایمان طبیعی در بارداریهای چندقلویی میتواند با چالشهایی مانند زایمان زودرس، وزن کم نوزادان، یا مشکلات تنفسی در نوزادان همراه باشد. سزارین میتواند به کنترل بهتر این شرایط و کاهش خطر عوارض برای مادر و نوزادان کمک کند.
بیماریهای زمینهای مادر:
برخی از بیماریهای زمینهای مادر، مانند دیابت، فشار خون بالا، بیماریهای قلبی یا بیماریهای عفونی، میتوانند زایمان طبیعی را با خطراتی برای مادر و نوزاد همراه کنند. به عنوان مثال، در مادران مبتلا به دیابت، کنترل قند خون در طول زایمان بسیار مهم است و نوسانات قند خون میتواند باعث آسیب به جنین شود؛ سزارین میتواند به پزشکان کمک کند تا قند خون مادر را به دقت کنترل کنند و از بروز عوارض برای جنین جلوگیری کنند. در مادران مبتلا به فشار خون بالا، زایمان طبیعی میتواند باعث افزایش فشار خون و خطر سکته مغزی شود، در حالی که سزارین میتواند این خطر را کاهش دهد. در بیماریهای قلبی، زایمان طبیعی میتواند فشار زیادی بر قلب مادر وارد کند و باعث عوارض جدی شود، در حالی که سزارین میتواند این فشار را کاهش دهد و زایمان را ایمنتر سازد. همچنین، در بیماریهای عفونی مانند HIV یا هرپس تناسلی، سزارین میتواند به جلوگیری از انتقال عفونت به نوزاد کمک کند.
دیستوشی یا عدم پیشرفت زایمان:
در برخی موارد، زایمان طبیعی ممکن است به کندی پیش برود یا متوقف شود، حتی با وجود تلاشهای مادر و تیم پزشکی. این وضعیت به نام دیستوشی یا عدم پیشرفت زایمان شناخته میشود و میتواند به دلایل مختلفی مانند عدم انقباضات کافی رحم، بزرگ بودن جنین نسبت به لگن مادر، یا کوچک بودن لگن مادر رخ دهد. اگر زایمان به مدت طولانی متوقف شود، میتواند باعث خستگی و فرسودگی مادر، کاهش اکسیژنرسانی به جنین، و افزایش خطر عفونت برای هر دو شود؛ سزارین میتواند در این شرایط به نجات جان مادر و نوزاد کمک کند و از عوارض جدی جلوگیری کند.
زجر جنین:
در طول زایمان، ضربان قلب جنین به دقت کنترل میشود تا از سلامت او اطمینان حاصل شود. اگر ضربان قلب جنین به طور ناگهانی کاهش یابد یا الگوی غیرطبیعی داشته باشد، میتواند نشانهای از زجر کشیدن جنین باشد، یعنی جنین در معرض خطر کمبود اکسیژن قرار دارد که میتواند باعث آسیب مغزی یا حتی مرگ نوزاد شود؛ زجر جنین یک وضعیت اورژانسی است که نیاز به اقدام سریع دارد و در بسیاری از موارد، سزارین تنها راه برای نجات جان نوزاد است.
پرولاپس بند ناف:
در برخی موارد نادر، بند ناف قبل از جنین وارد کانال زایمان میشود که به آن پرولاپس بند ناف گفته میشود. این وضعیت میتواند باعث فشرده شدن بند ناف و کاهش یا قطع اکسیژنرسانی به جنین شود و یک وضعیت اورژانسی بسیار خطرناک است که نیاز به سزارین فوری دارد تا از آسیب جدی یا مرگ نوزاد جلوگیری شود.
ترجیح شخصی مادر:
در برخی موارد، مادر ممکن است به دلایل شخصی یا ترجیحات فردی، سزارین را به زایمان طبیعی ترجیح دهد. به عنوان مثال، اگر مادر نگران درد زایمان طبیعی باشد یا بخواهد تاریخ زایمان را انتخاب کند، یا اگر تجربه ناخوشایندی از زایمان طبیعی قبلی داشته باشد، ممکن است زایمان سزارین را انتخاب کند. با این حال، مهم است که مادر با پزشک خود درباره مزایا و معایب هر دو روش صحبت کند و با آگاهی کامل، بهترین تصمیم را برای خود و نوزادش بگیرد، زیرا سزارین نیز مانند هر عمل جراحی دیگری، با خطرات و عوارض احتمالی همراه است.
در نهایت، تصمیمگیری در مورد انجام سزارین یک تصمیم پیچیده است که باید با توجه به شرایط خاص هر مادر و جنین و پس از مشورت با پزشک متخصص گرفته شود. مهم است که مادر با پزشک خود درباره تمام گزینههای موجود صحبت کند و با آگاهی کامل، بهترین تصمیم را برای خود و نوزادش بگیرد. پزشک باید مزایا و معایب هر روش را برای مادر توضیح دهد و به او کمک کند تا با در نظر گرفتن تمام جوانب، بهترین انتخاب را داشته باشد. همچنین، مادر باید بداند که سزارین یک عمل جراحی بزرگ است و مانند هر عمل جراحی دیگری، با خطرات و عوارض احتمالی همراه است؛ بنابراین، مهم است که مادر قبل از تصمیمگیری، تمام اطلاعات لازم را در اختیار داشته باشد و با پزشک خود درباره نگرانیها و سوالات خود صحبت کند تا بتواند با اطمینان و آرامش، بهترین تصمیم را برای خود و نوزادش بگیرد و یک تجربه زایمان مثبت و ایمن داشته باشد.
مزایای عمل سزارین
زایمان سزارین، اگرچه یک عمل جراحی بزرگ محسوب میشود، اما در مقایسه با زایمان طبیعی، مزایایی را برای مادر و نوزاد به همراه دارد که میتواند در شرایط خاص، آن را به یک انتخاب ارجح تبدیل کند. این مزایا میتوانند از کاهش خطر آسیب به مادر و نوزاد در طول زایمان تا کنترل بیشتر بر زمان و شرایط زایمان متغیر باشند. در ادامه، به برخی از این مزایا با جزئیات بیشتری میپردازیم.
- کاهش خطر آسیب به کف لگن: زایمان طبیعی میتواند باعث کشیدگی یا پارگی عضلات کف لگن شود که ممکن است در آینده مشکلاتی مانند بیاختیاری ادرار یا افتادگی اندامهای لگنی را به دنبال داشته باشد. سزارین میتواند این خطر را کاهش دهد.
- کاهش خطر انتقال بیماریهای مقاربتی: در صورتی که مادر مبتلا به بیماریهای مقاربتی مانند HIV یا هرپس باشد، سزارین میتواند از انتقال این بیماریها به نوزاد در طول زایمان جلوگیری کند.
- کنترل بیشتر بر زمان و شرایط زایمان: سزارین یک عمل برنامهریزیشده است که به مادر اجازه میدهد تا زمان و شرایط زایمان را تا حدودی کنترل کند و از استرس و نگرانیهای مرتبط با زایمان طبیعی بکاهد.
- کاهش خطر زجر جنین: در مواردی که جنین در طول زایمان طبیعی دچار زجر یا کاهش اکسیژنرسانی میشود، سزارین میتواند به نجات جان نوزاد کمک کند.
- امکان زایمان چندقلو با ایمنی بیشتر: در بارداریهای چندقلویی، سزارین میتواند به کاهش خطر عوارض برای مادر و نوزادان کمک کند و زایمان را ایمنتر سازد.
- کاهش خطر پارگی رحم: در زنانی که قبلاً سزارین داشتهاند، سزارین میتواند از پارگی رحم در زایمانهای بعدی جلوگیری کند.
- کاهش درد زایمان: در مقایسه با زایمان طبیعی، درد پس از سزارین معمولاً کمتر است و با داروهای مسکن قابل کنترل است.
با وجود مزایای ذکر شده، مهم است به خاطر داشته باشیم که سزارین یک عمل جراحی بزرگ است و مانند هر عمل جراحی دیگری، با خطرات و عوارض احتمالی همراه است. بنابراین، تصمیمگیری در مورد انجام سزارین باید با دقت و پس از مشورت با پزشک متخصص و با در نظر گرفتن شرایط خاص هر مادر و جنین صورت گیرد. در نهایت، هدف اصلی، تضمین سلامت و ایمنی مادر و نوزاد است و انتخاب روش زایمان باید با توجه به این هدف صورت گیرد.
عوارض زایمان سزارین
زایمان سزارین، اگرچه یک روش موثر و حیاتی برای به دنیا آوردن نوزاد در شرایط خاص است، اما مانند هر عمل جراحی دیگری، با خطرات و عوارض احتمالی برای مادر و نوزاد همراه است. این عوارض میتوانند از مشکلات کوتاهمدت مانند درد و عفونت تا عوارض بلندمدتتر مانند چسبندگی و مشکلات مربوط به بارداریهای بعدی متغیر باشند. آگاهی از این عوارض احتمالی میتواند به مادران کمک کند تا با آگاهی کامل و پس از مشورت با پزشک متخصص، بهترین تصمیم را برای خود و نوزادشان بگیرند و در صورت انتخاب سزارین، برای مقابله با عوارض احتمالی آن آماده باشند.
عوارض زایمان سزارین برای مادر:
مادرانی که تحت عمل سزارین قرار میگیرند، ممکن است با طیفی از عوارض روبرو شوند که برخی از آنها نیازمند توجه و مراقبت ویژه هستند. خونریزی شدید در حین یا پس از عمل، یکی از نگرانیهای اصلی است، به ویژه اگر جفت به طور کامل از رحم جدا نشود یا برش رحم عمیقتر از حد لازم باشد. این خونریزی میتواند منجر به کاهش فشار خون، ضعف، سرگیجه، و حتی شوک شود و در موارد شدید، نیاز به انتقال خون یا حتی اقدامات جراحی بیشتر مانند هیسترکتومی (برداشتن رحم) را ایجاد کند. عفونت در محل برش یا داخل رحم نیز از دیگر عوارض شایع است که میتواند با علائمی مانند تب، درد، قرمزی و تورم در محل برش، و ترشحات غیرطبیعی و بدبو از واژن همراه باشد. این عفونتها میتوانند به سرعت گسترش یافته و به سایر قسمتهای بدن سرایت کنند و نیاز به درمان با آنتیبیوتیکهای قوی و گاهی اوقات حتی بستری شدن در بیمارستان داشته باشند. تشکیل لختههای خون در پاها یا ریهها، یک عارضه جدی دیگر است که میتواند به دلیل بیحرکتی طولانیمدت پس از عمل رخ دهد. این لختهها میتوانند از طریق جریان خون به ریهها منتقل شوند و باعث آمبولی ریوی شوند که یک وضعیت تهدیدکننده زندگی است و با علائمی مانند تنگی نفس، درد قفسه سینه، و سرفه همراه است.
آسیب به اندامهای داخلی مانند مثانه یا روده، اگرچه نادر است، اما میتواند در طول عمل رخ دهد، به خصوص اگر جراح با آناتومی لگن مادر آشنایی کافی نداشته باشد یا در شرایط اضطراری عمل کند. این آسیبها میتوانند منجر به نشت ادرار یا مدفوع، درد شدید، و نیاز به جراحی ترمیمی شوند. علاوه بر این، سزارین میتواند باعث افزایش خطر عوارض در بارداریهای بعدی شود، مانند جفت سرراهی (قرار گرفتن جفت در جلوی دهانه رحم) یا چسبندگی جفت (چسبیدن جفت به دیواره رحم)، که میتواند زایمانهای بعدی را نیز با چالشهایی همراه کند و حتی نیاز به سزارین مجدد را ایجاد کند. در نهایت، واکنشهای آلرژیک به داروهای بیهوشی یا سایر داروهای مورد استفاده در طول عمل، اگرچه نادر است، اما میتواند رخ دهد و با علائمی مانند خارش، کهیر، تورم، و مشکلات تنفسی همراه باشد و نیاز به مراقبتهای پزشکی فوری داشته باشد.
عوارض زایمان سزارین برای نوزاد:
نوزادانی که از طریق سزارین به دنیا میآیند، نیز ممکن است با عوارضی روبرو شوند که برخی از آنها میتوانند بر سلامت و رشد آنها تأثیر بگذارند. مشکلات تنفسی، یکی از شایعترین این عوارض است، زیرا ریههای نوزاد در طول زایمان طبیعی با فشرده شدن در کانال زایمان، مایع اضافی را خارج میکنند و برای تنفس در هوای بیرون آماده میشوند. در سزارین، این فرآیند اتفاق نمیافتد و ممکن است نوزاد در ابتدا دچار مشکل تنفسی شود که با علائمی مانند تنفس سریع، خس خس سینه، یا کبودی لبها و پوست همراه است. این نوزادان ممکن است نیاز به اکسیژن یا سایر حمایتهای تنفسی داشته باشند تا ریههایشان به طور کامل باز شود و بتوانند به تنهایی نفس بکشند.
همچنین، بریدگیهای کوچک روی پوست نوزاد در طول عمل، اگرچه معمولاً جزئی هستند و به سرعت بهبود مییابند، اما میتوانند رخ دهند، به خصوص اگر جراح در حین برش پوست نوزاد دقت کافی نداشته باشد یا از ابزارهای تیز استفاده کند. در موارد نادر، ممکن است آسیب جدیتری به نوزاد در طول عمل وارد شود، مانند آسیب به اعصاب یا اندامها، اما این موارد بسیار نادر هستند و با دقت و مهارت جراح، میتوان از آنها جلوگیری کرد. به عنوان مثال، اگر جراح در حین برش رحم، به طور تصادفی نوزاد را لمس کند، ممکن است باعث بریدگی یا کبودی روی پوست نوزاد شود. همچنین، اگر جراح در حین خارج کردن نوزاد از رحم، فشار زیادی به سر یا گردن او وارد کند، ممکن است باعث آسیب به اعصاب یا استخوانها شود.
در نهایت، برخی مطالعات نشان دادهاند که نوزادانی که از طریق سزارین به دنیا میآیند، ممکن است در آینده با خطر بیشتری برای ابتلا به برخی بیماریها مانند آسم، آلرژی، یا چاقی روبرو شوند. این ممکن است به دلیل عدم تماس نوزاد با باکتریهای مفید در کانال زایمان در طول سزارین باشد که میتواند بر سیستم ایمنی و متابولیسم نوزاد تأثیر بگذارد، اما تحقیقات بیشتری در این زمینه لازم است تا رابطه دقیق بین سزارین و این بیماریها مشخص شود.
بهترین زمان برای انجام زایمان سزارین
تعیین بهترین زمان برای انجام زایمان سزارین، یک تصمیم حیاتی است که با توجه به عوامل متعدد و پیچیدهای گرفته میشود و هدف اصلی آن، تضمین سلامت و ایمنی مادر و نوزاد است. در حالت ایدهآل، برای سزارینهای برنامهریزیشده، هفته ۳۹ بارداری به عنوان بهترین زمان در نظر گرفته میشود. در این زمان، جنین به طور کامل رشد کرده و ریههای او به بلوغ کافی رسیدهاند تا بتواند به راحتی در هوای بیرون نفس بکشد.
با این حال، در برخی موارد، ممکن است سزارین زودتر یا دیرتر از هفته ۳۹ بارداری انجام شود. برای مثال، در بارداریهای چندقلویی، به دلیل افزایش فشار بر روی رحم و احتمال بروز زایمان زودرس، ممکن است پزشک سزارین را قبل از هفته ۳۹ بارداری توصیه کند. همچنین، در مواردی که مادر دچار مشکلات پزشکی خاصی مانند دیابت یا فشار خون بالا باشد، ممکن است سزارین زودتر انجام شود تا از بروز عوارض برای مادر و جنین جلوگیری شود. به عنوان مثال، در مادران مبتلا به دیابت، کنترل قند خون در طول زایمان بسیار مهم است و نوسانات قند خون میتواند باعث آسیب به جنین شود؛ بنابراین، ممکن است پزشک سزارین را قبل از هفته ۳۹ بارداری توصیه کند تا قند خون مادر را به دقت کنترل کند و از بروز عوارض برای جنین جلوگیری کند.
از سوی دیگر، در برخی موارد، ممکن است سزارین دیرتر از هفته ۳۹ بارداری انجام شود. برای مثال، اگر مادر در حال زایمان طبیعی باشد و زایمان به کندی پیش برود یا متوقف شود، ممکن است پزشک تصمیم به انجام سزارین بگیرد تا از بروز عوارض برای مادر و جنین جلوگیری کند. همچنین، در مواردی که جنین در وضعیت غیرطبیعی قرار دارد، مانند بریچ یا عرضی، ممکن است پزشک سعی کند تا با روشهای مختلف، جنین را به وضعیت طبیعی برگرداند و در صورت عدم موفقیت، سزارین را در زمان نزدیک به تاریخ زایمان انجام دهد.
در نهایت، تصمیمگیری در مورد بهترین زمان برای انجام سزارین، یک تصمیم پیچیده است که باید با توجه به شرایط خاص هر مادر و جنین و پس از مشورت با پزشک متخصص گرفته شود. مهم است که مادر با پزشک خود درباره تمام جوانب این تصمیم صحبت کند و با آگاهی کامل، بهترین انتخاب را برای خود و نوزادش داشته باشد. پزشک باید مزایا و معایب انجام سزارین در زمانهای مختلف را برای مادر توضیح دهد و به او کمک کند تا با در نظر گرفتن تمام عوامل، بهترین تصمیم را بگیرد. همچنین، مادر باید بداند که هر تصمیمی که میگیرد، باید با هدف تضمین سلامت و ایمنی خود و نوزادش باشد و در صورت بروز هرگونه نگرانی یا سوال، باید با پزشک خود مشورت کند.
نکات مهم قبل از زایمان سزارین
آمادگی قبل از سزارین، فرایندی چند وجهی است که نیازمند توجه به جزئیات و رعایت دقیق دستورالعملهای پزشکی است. این آمادگی نه تنها شامل جنبههای فیزیکی مانند محدودیت در مصرف غذا و نوشیدنی و انجام آزمایشهای لازم میشود، بلکه شامل آمادگی روحی و روانی مادر نیز میشود.
- محدودیت در مصرف غذا و نوشیدنی: از چند ساعت قبل از عمل، معمولاً از نیمهشب قبل، مادر باید از خوردن و آشامیدن خودداری کند. این امر به منظور کاهش خطر آسپیراسیون یا ورود محتویات معده به ریهها در طول بیهوشی انجام میشود. در صورتی که مادر به طور تصادفی چیزی بخورد یا بنوشد، باید فوراً به پزشک خود اطلاع دهد تا در صورت نیاز، زمان عمل را تغییر دهد یا اقدامات احتیاطی دیگری را انجام دهد.
- توقف مصرف برخی داروها: برخی از داروها، مانند آسپرین یا داروهای ضد انعقاد خون، میتوانند خطر خونریزی را در طول عمل افزایش دهند. بنابراین، پزشک ممکن است از مادر بخواهد که مصرف این داروها را از چند روز قبل از عمل متوقف کند. همچنین، مادر باید پزشک خود را از تمام داروها و مکملهایی که مصرف میکند، حتی داروهای بدون نسخه یا گیاهی، مطلع کند تا پزشک بتواند در صورت نیاز، آنها را تنظیم یا جایگزین کند.
- انجام آزمایشهای لازم: قبل از عمل، ممکن است پزشک آزمایشهای مختلفی را برای ارزیابی سلامت مادر و جنین درخواست کند. این آزمایشها میتوانند شامل آزمایش خون برای بررسی کمخونی، عفونت، یا مشکلات انعقادی، آزمایش ادرار برای بررسی عفونت ادراری، و سونوگرافی برای بررسی موقعیت جنین و جفت باشند. نتایج این آزمایشها به پزشک کمک میکند تا از سلامت مادر و جنین اطمینان حاصل کند و در صورت نیاز، اقدامات لازم را قبل از عمل انجام دهد.
- استحمام و تمیز کردن محل عمل: استحمام با صابون ضدباکتری قبل از عمل، به کاهش خطر عفونت در محل برش کمک میکند. همچنین، تیم پزشکی قبل از عمل، محل برش را با محلولهای ضدعفونیکننده تمیز میکند تا از ورود باکتریها به داخل بدن جلوگیری شود. مادر باید از استفاده از هرگونه لوسیون، کرم، یا عطر در نزدیکی محل برش خودداری کند، زیرا این مواد میتوانند با روند بهبودی تداخل داشته باشند یا باعث تحریک پوست شوند.
- خودداری از مصرف داروها و مکملهای بدون مشورت با پزشک: مصرف هرگونه دارو یا مکمل گیاهی بدون مشورت با پزشک میتواند خطرناک باشد، به خصوص در دوران بارداری و قبل از عمل جراحی. برخی از این مواد میتوانند با داروهای بیهوشی تداخل داشته باشند یا باعث خونریزی شوند. بنابراین، مادر باید پزشک خود را از تمام داروها و مکملهایی که مصرف میکند، حتی داروهای بدون نسخه یا گیاهی، مطلع کند تا پزشک بتواند در صورت نیاز، آنها را تنظیم یا جایگزین کند و از بروز عوارض جلوگیری کند.
- پرهیز از سیگار و الکل: سیگار کشیدن و مصرف الکل میتوانند بهبودی را به تأخیر بیندازند و خطر عوارض را افزایش دهند. نیکوتین موجود در سیگار میتواند باعث تنگ شدن عروق خونی و کاهش جریان خون به محل برش شود که میتواند روند بهبودی را کند کند و خطر عفونت را افزایش دهد. الکل نیز میتواند با داروهای بیهوشی تداخل داشته باشد و باعث خونریزی شود. بنابراین، مادر باید از چند هفته قبل از عمل، از سیگار کشیدن و مصرف الکل خودداری کند تا بدن خود را برای عمل آماده کند و خطر عوارض را کاهش دهد.
- آمادگی روحی و روانی: علاوه بر آمادگی فیزیکی، آمادگی روحی و روانی مادر نیز برای یک تجربه زایمان مثبت و ایمن بسیار مهم است. مادر باید با پزشک خود درباره نگرانیها و سوالات خود صحبت کند و اطلاعات کافی درباره روند عمل، خطرات احتمالی، و مراقبتهای پس از آن را دریافت کند. همچنین، صحبت با سایر مادرانی که تجربه سزارین داشتهاند یا شرکت در کلاسهای آمادگی برای زایمان میتواند به مادر کمک کند تا با آرامش و اطمینان بیشتری به اتاق عمل برود. حمایت عاطفی از سوی همسر، خانواده، و دوستان نیز میتواند در کاهش استرس و اضطراب مادر بسیار موثر باشد.
در نهایت، آمادگی مناسب قبل از زایمان سزارین نیازمند همکاری و تعامل نزدیک بین مادر و تیم پزشکی است. با رعایت دقیق دستورالعملهای پزشکی و آمادگی روحی و روانی، مادر میتواند به یک تجربه زایمان مثبت و ایمن دست یابد و نوزاد خود را با سلامتی و شادی در آغوش بگیرد.
نکات مهم بعد از زایمان سزارین
دوران نقاهت پس از زایمان سزارین، یک مرحله حساس و حیاتی است که نیازمند توجه ویژه و مراقبتهای دقیق است تا بهبودی کامل مادر تضمین شود و از بروز عوارض جدی جلوگیری شود. این دوران، فرصتی برای مادر است تا به بدن خود استراحت دهد، با نوزاد خود پیوند برقرار کند، و به تدریج به فعالیتهای روزمره خود بازگردد. اما این بازگشت باید با احتیاط و با رعایت اصول مراقبتی صورت گیرد تا از بروز مشکلات بعدی جلوگیری شود.
-
استراحت کافی: پس از زایمان سزارین، بدن شما نیاز به زمان برای بهبودی دارد. بنابراین در روزهای اول پس از عمل، تا حد امکان استراحت کنید و از انجام فعالیتهای سنگین یا بلند کردن اجسام سنگین خودداری کنید. خواب کافی در شب نیز برای بازیابی انرژی و بهبودی سریعتر بسیار مهم است.
-
مصرف داروهای تجویز شده: داروهای تجویز شده توسط پزشک را طبق دستور و در زمانهای مشخص مصرف کنید و از قطع خودسرانه آنها خودداری کنید، حتی اگر احساس بهبودی کنید. در صورت بروز هرگونه عارضه جانبی مانند تهوع، استفراغ، یا سرگیجه، فوراً به پزشک خود اطلاع دهید.
-
رعایت بهداشت محل برش: محل برش را تمیز و خشک نگه دارید و از دست زدن به آن یا خراشیدن آن خودداری کنید. طبق دستور پزشک، پانسمان محل برش را تعویض کنید و از استفاده از هرگونه کرم یا لوسیون بدون مشورت با پزشک خودداری کنید. در صورت مشاهده علائم عفونت مانند قرمزی، تورم، ترشح چرک، یا تب، فوراً به پزشک خود مراجعه کنید.
-
تغذیه مناسب و مصرف مایعات: یک رژیم غذایی سالم و متعادل داشته باشید که شامل میوهها، سبزیجات، پروتئینها، و غلات کامل باشد. مایعات فراوان، به خصوص آب، مصرف کنید تا از یبوست و کم آبی بدن جلوگیری شود. از مصرف غذاهای چرب، سرخشده، یا فرآوریشده خودداری کنید، زیرا این غذاها میتوانند هضم را دشوار کنند و باعث ناراحتی شوند.
-
فعالیت بدنی: فعالیت بدنی را به تدریج و با احتیاط افزایش دهید. پیادهروی کوتاه در روزهای اول پس از عمل میتواند به بهبود جریان خون، جلوگیری از تشکیل لختههای خون، و تقویت عضلات کمک کند. با گذشت زمان و با بهبودی تدریجی، میتوانید فعالیتهای خود را افزایش دهید، اما همچنان باید از بلند کردن اجسام سنگین یا انجام فعالیتهای شدید خودداری کنید.
-
شیردهی: در اسرع وقت پس از عمل، شیردهی را شروع کنید، زیرا شیر مادر بهترین منبع تغذیه برای نوزاد است. در صورت نیاز، از مشاور شیردهی کمک بگیرید تا در وضعیتهای مناسب برای شیردهی پس از سزارین راهنمایی شوید. به وضعیت پستانهای خود توجه کنید و در صورت مشاهده علائم عفونت مانند قرمزی، تورم، یا درد، فوراً به پزشک خود مراجعه کنید.
-
حمایت عاطفی: از کمک دیگران برای مراقبت از نوزاد یا انجام کارهای خانه استفاده کنید و از احساس گناه یا شرم خودداری کنید. در صورت نیاز، با سایر مادرانی که تجربه سزارین داشتهاند صحبت کنید تا احساس تنهایی نکنید و با دیگران در مورد تجربیات و چالشهای خود صحبت کنید. حمایت عاطفی از سوی همسر، خانواده، و دوستان میتواند به شما کمک کند تا با آرامش و اطمینان بیشتری دوران نقاهت را پشت سر بگذارید و از مادر شدن لذت ببرید.
هزینه زایمان سزارین
هزینه زایمان سزارین در ایران، مانند بسیاری از خدمات پزشکی، تحت تأثیر عوامل متعددی قرار دارد و میتواند به طور قابل توجهی متغیر باشد. این عوامل شامل مواردی مانند بیمارستان یا زایشگاه محل انجام عمل، تخصص و تجربه پزشک جراح، نوع بیمه درمانی مادر، استفاده از اتاق خصوصی یا عمومی، و نیاز به خدمات اضافی مانند بستری نوزاد یا مراقبتهای ویژه میشود. به طور کلی، هزینه سزارین در بیمارستانهای خصوصی و با استفاده از اتاق خصوصی، به مراتب بیشتر از بیمارستانهای دولتی و با استفاده از اتاق عمومی است. همچنین، تخصص و تجربه پزشک جراح نیز میتواند بر هزینه عمل تأثیر بگذارد. در برخی موارد، بیمههای درمانی ممکن است بخشی از هزینههای سزارین را پوشش دهند، اما معمولاً این پوشش شامل تمام هزینهها نمیشود و مادر باید بخشی از هزینهها را به صورت آزاد پرداخت کند. به همین دلیل، توصیه میشود مادران قبل از تصمیمگیری در مورد زایمان سزارین، با بیمارستان یا زایشگاه مورد نظر خود تماس بگیرند و درباره هزینهها و شرایط پرداخت اطلاعات لازم را کسب کنند. همچنین، مادران میتوانند با بیمه درمانی خود نیز تماس بگیرند و درباره پوشش بیمه برای زایمان اطلاعات لازم را کسب کنند.











27 پاسخ
آیا میتونم بعد از یک بار سزارین، زایمان طبیعی داشته باشم؟
بله، به این روش VBAC میگن. اما باید با پزشکتون مشورت کنین تا ببینین شرایط بدنتون مناسب این نوع زایمان هست یا نه. پیشنهاد میکنم مقاله “زایمان طبیعی پس از سزارین: انتخابی جدید برای مادران” را مطالعه کنید.
خیلی خوبه که درباره VBAC توضیح دادین، امیدوارم مادران بیشتری با این گزینه آشنا بشن.
آیا سزارین اورژانسی خطر بیشتری نسبت به سزارین برنامهریزی شده داره؟
بله، چون ممکنه در شرایط اضطراری انجام بشه و ریسک عوارض بیشتری داشته باشه.
آیا سزارین روی تولید شیر مادر تأثیر داره ممنون میشم راهنمایی کنید
سزارین ممکنه شروع شیردهی رو کمی به تأخیر بندازه، اما با تلاش مادر تولید شیر عادی میشه.
چه عواملی باعث میشن پزشک سزارین رو پیشنهاد بده؟
مواردی مثل قرارگیری نامناسب جنین، چندقلویی، یا مشکلات پزشکی مادر میتونن دلایل سزارین باشن.
آیا در بیمارستان یثربی امکان حضور همسر در اتاق زایمان وجود داره؟
بله، در اتاقهای LDR بیمارستان یثربی، حضور همسر مجازه تا مادر احساس راحتی بیشتری داشته باشه.
زایمان طبیعی دردناکتره یا سزارین؟
زایمان طبیعی درد بیشتری در لحظه داره، اما بهبودی سریعتری داره. سزارین در حین عمل درد نداره، اما دوره نقاهت طولانیتری داره.
چرا بعد عمل باید راه برویم؟
برای جلوگیری از لخته شدن خون در پاها (DVT) و بهبود حرکت دستگاه گوارش، راه رفتن زودهنگام توصیه میشود.
شیر دادن با زخم سزارین چطور ممکن است؟
با قرار دادن بالش مناسب زیر بازو میتوان از فشار روی بخیه جلوگیری کرد و شیردهی انجام داد.
آیا زنان دارای بیماری خاص بیشتر سزارین میشوند؟
بله؛ مثل فشارخون بارداری، دیابت یا جایگاه نادر جفت، ممکن است سزارین ضروری باشد.
آیا سزارین روی شیردهی تاثیر دارد؟
خیر، میتوان بلافاصله پس از جراحی به شیردهی پرداخت. مشاور شیردهی کمکرسان خواهد بود.
چه مراقبتهایی بعد از جراحی لازم است؟
مراقبت از زخم، استفاده از مسکنهای تجویز شده، فعالیت سبک و مراجعه در صورت بروز تب یا درد شدید بسیار مهم است.
سزارین چقدر زمان میبرد؟
معمولاً بین ۴۵ تا ۶۰ دقیقه طول میکشد، بسته به پیچیدگی و وضعیت مادر.
آیا سزارین همیشه برنامهریزیشده است؟
نه، سزارین ممکن است اضطراری انجام شود؛ مثلا وقتی مادر یا جنین در معرض خطر هستند.